
 Syndrom respirační tísně dospělých - zánětlivá léze plicní tkáně s vývojem plicního edému, což vede k závažné hypoxii - snížení hladiny kyslíku v tkáních. Toto onemocnění se projevuje non-kardiogenní (tj. Není způsobeno srdečním onemocněním) plicním edémem a akutním respiračním selháním. Patologie se také nazývá nekardiogenní plicní edém nebo šokové plíce..
Syndrom respirační tísně dospělých - zánětlivá léze plicní tkáně s vývojem plicního edému, což vede k závažné hypoxii - snížení hladiny kyslíku v tkáních. Toto onemocnění se projevuje non-kardiogenní (tj. Není způsobeno srdečním onemocněním) plicním edémem a akutním respiračním selháním. Patologie se také nazývá nekardiogenní plicní edém nebo šokové plíce..
Případy této nemoci nejsou neobvyklé - z 10 tisíc lidí se syndromem tísně, průměrně 6 lidí je nemocných.
Důvody
Název nemoci naznačuje patologii u dospělých, protože se liší od syndromu tísně novorozence jedním základním bodem.. Onemocnění u narozených dětí je způsobeno vrozeným nedostatkem surfaktantu - látky, která pokrývá vnitřní část alveol, udržuje je v dobré kondici, neumožňuje jim ustupovat, a tím udržuje vzdušnost plic. U dospělých se znovu objevuje nedostatek povrchově aktivní látky. Kauzální vztahy této nemoci u dětí a dospělých jsou tedy opačné..
Nejčastěji se vyskytuje syndrom dospělého tísně u takových onemocnění a stavů dýchacího systému, jako jsou:
- zánět plic různého původu - nejčastěji jde o bakteriální, virovou a plísňovou pneumonii;
- stav prodlouženého stlačení hrudníku (například způsobený zhroucením domů při zemětřesení);
- výrazné poranění hrudníku, při kterých fragmenty kostí poškozují plicní tkáň;
- záchvat (aspirace) v plicích zvracení nebo voda (v případě utopení);
- embolizace větví plicní arterie s trombem, vzduchovými bublinami, mastnými částicemi, parazitními konglomeráty a jejich vejci, skupinami nádorových buněk a novorozenci - plodová tekutina (kapalné médium obklopující plod během vývoje plodu);
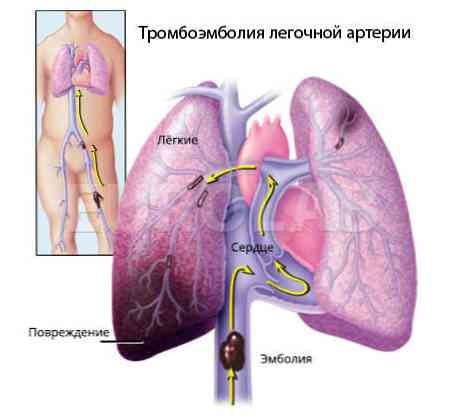
- inhalace toxických látek - především oxid dusný, chlor, amoniak, fosgen má destruktivní účinek na plicní tkáň. Dlouhotrvající inhalace čistého kyslíku může mít stejný účinek;
- prodloužený pobyt ve vysokých horách se zředěným vzduchem.
Stresový syndrom může také způsobit nemoci a stavy, které přímo neovlivňují plíce - to je:
 anafylaktický (alergický) šok;
anafylaktický (alergický) šok;- septický šok vznikající z celkové otravy těla, při němž se jedy mohou dostat různými způsoby - prostřednictvím dýchacích cest, zažívacího traktu a podobně;
- DIC nebo diseminovaný syndrom intravaskulární krevní srážlivosti - stav, kdy se v mnoha oblastech krevního oběhu tvoří malé krevní sraženiny;
- nadměrné zatížení žilního systému tekutinou (zaznamenané intenzivními infuzními roztoky pro intravenózní infuzi);
- intenzivní krevní transfúze, při které dochází k tvorbě více trombů v cévách plic;
- závažné porušení chemických procesů v těle (například uremie, při které je narušena vylučování toxických látek močí a vstupují do krevního oběhu);
- akutní nekróza pankreatu (pankreatická nekróza) s uvolněním velkého počtu enzymů, což způsobuje zničení tkání - zejména plicní tkáně;
- autoimunitní onemocnění jsou patologie, ve kterých tělo začíná vytvářet protilátky proti vlastním tkáním. Především je to syndrom Goodpasture (tvorba protilátek proti buňkám ledvin a plic) a systémový lupus erythematosus (poškození pojivové tkáně a cév v mnoha orgánech - v tomto případě v plicích);
- dlouhodobé spojení se strojem srdce a plic.
Progrese choroby
V intersticiích plic (uvolněné vláknité tkáně) jsou leukocyty, které jsou v aktivovaném stavu, a krevní destičky se začnou akumulovat ve velkém množství. Vylučují řadu biologicky aktivních látek - především:
- proteinázy (látky, které rozkládají bílkoviny na aminokyseliny);
- vysoce aktivní mastné látky leukotrieny a prostaglandiny;
- radikály (aktivní fragmenty) biologických kyselin.
Všechny tyto sloučeniny mají řadu vlastností, které lze obecně označit jako destruktivní (destruktivní). Jsou to:
- poškozují buňky, které procházejí alveoly plic;
- narušuje strukturu buněk pokrývajících nádoby zevnitř;
- narušuje reaktivitu cév (schopnost reagovat na různé vnější podmínky);
- ovlivňují tón svalových elementů v průduškách;
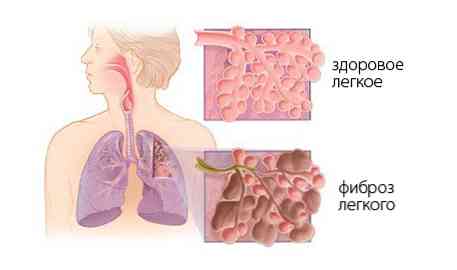
- stimulovat vývoj fibrózy - tvorbu pojivové tkáně v alveoli, což je obvykle nadbytečné.
Nejrychlejší ze všech těchto ničivých činů jsou plazma plic:
- propustnost jejich stěn se zvyšuje pro různé látky, které obvykle nemohou proniknout do nádoby nebo z nádoby;
- křeče plicních kapilár;
- v plicních kapilárech stoupá krevní tlak.
Vzhledem k kombinaci těchto stavů krevní plazma a její prvky (především červené krvinky) pronikají do alveol a volných pojivových tkání plic. Kvůli tomu dochází k vývoji plicního edému a následnému atelectázi (rozpad plicního parenchymu se ztrátou vzdušnosti). Dále dochází k poklesu aktivity surfaktantu (látky, která napájí alveoly a umožňuje jim být v dobré kondici bez pádu) - což zhoršuje atelectázu (zhroucení) plicní tkáně.
Všechny tyto procesy na úrovni buněk a tkání vedou k narušení následujících fyziologických procesů v plicích:
- větrání alveolů klesá;
- pronikání kyslíku z plicní tkáně do krve a uvolňování oxidu uhličitého z krve do plicní tkáně.
Symptomy syndromu dechové tísně u dospělých
U dospělých se může syndrom respirační tísně vyskytnout nejméně ve 2-3 hodinách od okamžiku expozice provokujícímu faktoru a maximálně 3 dny.. Existují 3 fáze vývoje syndromu tísně:
- akutní;
- subakutní;
- chronické.
 Akutní fáze Trvá 2 až 5 dní. Nejprve se uvolňuje uvolněná pojivová tkáň plic, pak edém ovlivňuje alveoly - tekutina se v nich akumuluje červenými krvinkami, bílkovinami a bílými krvinkami. Souběžně s edémem se vyvíjí poškození plicních kapilár a buněk, které obklopují alveoly (alveocyty). Patří sem alveocyty, které produkují povrchově aktivní látku - její syntéza je výrazně snížena, což způsobuje, že se v plicích mohou tvořit malé vícenásobné ložiska kolapsu plicní tkáně..
Akutní fáze Trvá 2 až 5 dní. Nejprve se uvolňuje uvolněná pojivová tkáň plic, pak edém ovlivňuje alveoly - tekutina se v nich akumuluje červenými krvinkami, bílkovinami a bílými krvinkami. Souběžně s edémem se vyvíjí poškození plicních kapilár a buněk, které obklopují alveoly (alveocyty). Patří sem alveocyty, které produkují povrchově aktivní látku - její syntéza je výrazně snížena, což způsobuje, že se v plicích mohou tvořit malé vícenásobné ložiska kolapsu plicní tkáně..
Pokud jsou změny v plicní tkáni nevýznamné, průběh syndromu tísně po několika dnech je příznivý. Akutní jevy se zhoršují, plicní edém se snižuje, protože se edémová tekutina, která se vrací do krevního oběhu, postupně odstraňuje. V některých případech získávají akutní události subakutní znak - že není tak výrazný jako ostrý, ale nezmizí. V subakutní fázi dochází k rozvoji zánětlivého procesu v pojivové tkáni plic a alveol, ovlivňuje také bronchioles.
Jak postupuje změny v tkáních chronická fáze. Není pozorován edém, místo toho jsou alveoly podrobeny novému "záchvatu" - proliferaci pojivové tkáně v těle, což významně narušuje vzdušnost alveol a zabraňuje tomu, aby byly v narovnaném stavu vhodné pro vysávání. Zvláště aktivně zvyšuje množství kolagenu - bílkoviny, které normálně podporuje elasticitu pojivové tkáně šlach, kostí, chrupavky a kůže, ale zabraňuje alveolám praskání.
Jeho počet v alveoli může růst 2-3krát, což je rozhodující pro jejich stav a schopnost fungovat.. Klíčení alveolů pojivem probíhá poměrně rychle - výrazná fibróza může být pozorována již po 2-3 týdnech od nástupu onemocnění.. Kromě fibrózy se mikrotromby v chronické fázi tvoří v plicních cévách a některé nádoby se vyprazdňují..
Všechny tyto změny na úrovni tkáně vedou k fyziologickým poruchám plic - k chronickému respiračnímu selhání a ke zvýšení krevního tlaku v plicních cévách..
Klinický průběh syndromu pro dospělé může být rozdělen do čtyř období:
- skryté
- počáteční změny;
- výrazné projevy;
- terminálu.
Skryté období - délka doby, kdy faktor ovlivňuje plicní tkáň, se již na úrovni tkáně objevují změny, ale klinické projevy samy o sobě ještě nejsou - ani stížnosti, ani objektivní obraz (například při auskultaci pacienta a na rentgenovém snímku). Ve vzácných případech může pacient zaznamenat zvýšení dýchání (20 nebo více výdechů dýchání za minutu). Doba trvání tohoto období je asi jeden den..
Počáteční období změny se vyskytuje v prvních 1-2 dnech po vystavení plicní tkáni jakémukoliv faktoru, který způsobuje syndrom tísně. Jeho příznaky jsou:
- poměrně těžká dušnost (časté, mělké dýchání);
- búšení srdce.
V plicích se už vyskytuje sípání, dýchání se mění. V této fázi začíná plicní edém..
Symptomy se vyvíjejí v období výrazných projevů, indikují závažné respirační selhání. Jsou to například:
- výrazné dušnosti;
- spojení s dýcháním pomocných svalů - křidélka nosu nabobtnají, vkládají se mezikostní prostory;
- výrazná cyanóza (cyanóza) kůže a sliznic;
- změny v kardiovaskulárním systému - rychlý srdeční tep, prudký pokles krevního tlaku.
In terminálu patologické změny v respiračním a kardiovaskulárním systému dosahují vrcholu. Současně pozoroval:
 významná progrese respiračního selhání;
významná progrese respiračního selhání;- těžké pocení;
- zvyšující se dušnost;
- difuzní (difúzní) kyanóza;
- snížení krevního tlaku až do zhroucení;
- kašel s růžovým pěnovým sputum.
V konečné fázi se rozvíjí pulzující srdce - rozšíření pravého srdce vyvolané jeho přetížením.
Terminálová fáze je kriticky nebezpečná se zvyšujícím se zhoršením nejen z dýchacích a kardiovaskulárních systémů, ale také z jiných orgánů a systémů, především:
- ledviny;
- játra;
- mozku;
- krve.
A, všechny jsou postiženy přes noc, čímž se zhoršuje průběh základního onemocnění - rozvíjí se takzvané multiorgánové selhání.
Porucha, která se projevuje ledvinami, je oligoanurie (snížení množství moči vylučovaného jak v jednom močení, tak během jednoho dne).
O léze pečene vykazuje mírnou žlutost pokožky, viditelné sliznice a skleru. Vyskytuje se proto, že v postižených jaterních buňkách hemoglobin je zničen tvorbou bilirubinu.
Zvláště výrazné a rozmanité příznaky mozku:
- inhibice pacienta, jeho výrazná apatie a lhostejnost ke všemu, co se děje kolem;
 občasný závrat;
občasný závrat;- přetrvávající bolest hlavy;
- bolesti v očích - zvláště když se snažíte je vyvolat;
- hluk a pocit přetížení v uších;
- porucha řeči;
- nevolnost a zvracení, které nejsou spojené s jídlem;
- necitlivost různých částí těla - především ruce a nohy;
- slabost v horních a dolních končetinách, která se projevuje jak při pokusu o činnost, tak v klidu;
- závažná únava, a to i v případě, že se pacient nepokouší provést žádné aktivní fyzické působení;
- rozptýlení;
- poruchy spánku - pacient těžce usne a probouzí se od nejmenšího dráždivého, nebo dokonce nepřiměřeně;
- porucha paměti - pacient zapomene na tváře, události, detaily.
Porušení krve má vysoký obsah oxidu uhličitého v krvi a snížený obsah kyslíku. Projevy tohoto stavu jsou následující.:
- mramorový odstín a pak modrou kůži;
- časté mělké dýchání;
- subjektivní pocit nedostatku vzduchu;
- zvýšené pocení;
- zvýšený krevní tlak a zvýšená srdeční frekvence, které jsou nahrazeny hypotenzí a vzácnějším než normálním srdečním tepem.
Diagnostika
Klinické projevy syndromu respirační tísně u dospělých nejsou specifické (tj. Projevují se nejen v tomto stavu). Pro potvrzení diagnózy je tedy nutné provést fyzické vyšetření (palpace hrudníku, která odhalí zvýšení tuhosti a neelasticity jeho prvků, odposlech a poslech s phonendoskopem), jakož i další diagnostické metody - přístrojové a laboratorní vyšetření..
Z nejdůležitějších nástrojových metod jsou:
- radiografie plic;
- elektrokardiografie.
Z laboratorních diagnostických metod indikujících syndrom respirační tísně jsou následující:
- kompletní krevní obraz;
- analýza moči;
- stanovení složení krevního plynu s měřením kyslíku a parciálního tlaku oxidu uhličitého;
- studie acidobazické rovnováhy (pH arteriální krve je nižší než 7,3).
In první období změny v tísňovém syndromu během instrumentálních a laboratorních studií nebudou odhaleny.
 In druhé období změní se rentgenový obraz - vaskulární vzorec plic je výraznější, zejména v oblastech plic, které jsou vzdálenější od kořene. To naznačuje začátek plicního edému. Složení krevního plynu se buď nezmění, nebo se zjistí zanedbatelné snížení parciálního tlaku kyslíku..
In druhé období změní se rentgenový obraz - vaskulární vzorec plic je výraznější, zejména v oblastech plic, které jsou vzdálenější od kořene. To naznačuje začátek plicního edému. Složení krevního plynu se buď nezmění, nebo se zjistí zanedbatelné snížení parciálního tlaku kyslíku..
In třetí období Rentgenový paprsek vykazuje vypuknutí plicní arterie (v důsledku zvýšení tlaku v ní) a EKG bude vykazovat přetížení pravého srdce.
In čtvrté období během rentgenu a elektrokardiografie se objevují příznaky silně přetížené pravé srdce - ve skutečnosti jsou to známky plicního srdce (stav, kdy je pravé srdce zvětšeno kvůli přetížení). Krev ukazuje kritické zvýšení množství oxidu uhličitého a postupné snížení množství kyslíku..
Biochemická analýza krve a vyšetření moči bude informovat, pokud jsou postiženy ledviny jako součást selhání více orgánů.. V krvi je určen vysoký obsah:
- kreatinin;
- močovina.
V moči se zjistí:
- proteinurie (vylučování bílkovin v moči);
- mikrohematuria (krev v moči, která není detekována vizuální kontrolou, ale může být detekována vyšetřením moči pod mikroskopem);
- cylindruria (močové vylučování lahví - specifické odlitky desquamated epiteliálních buněk, červených krvinek, leukocytů a částic tuku).
Poškození jater v rámci multiorgánového selhání je fixováno na základě významného zvýšení krve některých jaterních enzymů, které se uvolňují do krve v důsledku destrukce jeho buněk (to je alaninaminotransferáza a laktátdehydrogenáza).
Léčba syndromu dechové tísně u dospělých
 Pacient se syndromem respirační tísně je naléhavě hospitalizován v jednotce intenzivní péče a intenzivní péči.. Od vývoje onemocnění tělo trpí nedostatkem kyslíku, je ukázána naléhavá kyslíková terapie. Pokud je přívod kyslíku přes masku neúčinný, musí být pacient přenesen na umělé dýchání: v takovém případě není kyslík jen dodáván - čerpá se pod určitým tlakem, který by měl být nastaven tak, aby na druhé straně nebyl nadměrný přívod kyslíku - může poškodit plicní tkáň, čímž se zhoršuje syndrom tísně.
Pacient se syndromem respirační tísně je naléhavě hospitalizován v jednotce intenzivní péče a intenzivní péči.. Od vývoje onemocnění tělo trpí nedostatkem kyslíku, je ukázána naléhavá kyslíková terapie. Pokud je přívod kyslíku přes masku neúčinný, musí být pacient přenesen na umělé dýchání: v takovém případě není kyslík jen dodáván - čerpá se pod určitým tlakem, který by měl být nastaven tak, aby na druhé straně nebyl nadměrný přívod kyslíku - může poškodit plicní tkáň, čímž se zhoršuje syndrom tísně.
Kromě kyslíkové terapie je pacientovi předepsaná medikace:
- glukokortikosteroidy - snižují otoky parenchymu plic a mají účinek proti šoku;
- diuretiky - s jejich pomocí se z těla odstraňuje přebytečná tekutina, čímž se snižuje stupeň plicního edému;
- antibakteriální léky (širokospektrální antibiotika) - na jedné straně jejich působení je zaměřeno na léčbu pneumonie, pokud se stalo příčinou vývoje syndromu tísně, na druhé straně - zabránit sekundární pneumonii ve změněném plicním tkáni;
- antikoagulancia přímý a nepřímý účinek - s cílem zabránit trombóze, která se může vyvinout se zvýšenou srážlivostí krve pozorovanou při syndromu tísně;
- v případě selhání více orgánů - léky na léčbu poruch různých orgánů (srdeční glykosidy pro poškození srdce, hepatoprotektory pro poškození jater, nootropické léky na poruchy mozku apod.).
Prevence
Abyste zabránili vzniku syndromu tísně, můžete zabránit vzniku onemocnění a stavů, které ji způsobují. Především je nutné:
- včas léčba pneumonie;
- zabránit obstrukci plicní arterie různými emboliemi, které byly podrobněji zkoumány v příčinách chorobného úseku tohoto článku;
- buďte obezřetní v podmínkách, kdy jsou do plic vrazeny obsah žaludku nebo jiné tekutiny (například voda při utopení);
- přestat pracovat v nebezpečné výrobě spojené s vdechováním jedovatých plynů a výparů;
- nebyli fyzicky připraveni a nebyli vybaveni vhodným vybavením, aby se nepodíleli na horolezectví nebo jen na pěší turistiku v horách;
 kvalitativně a rychle léčí různé typy šoku (od anafylaktického až po septický), stejně jako různé metabolické poruchy (chemické reakce v těle);
kvalitativně a rychle léčí různé typy šoku (od anafylaktického až po septický), stejně jako různé metabolické poruchy (chemické reakce v těle);- intravenózní infuze léků na výrobu založené na výpočtech potřeba pro ně v těle - a ne více;
- ukazují klinickou bdělost vůči syndromu tísně, pokud jsou autoimunitní onemocnění, při nichž tělo začne bojovat se svými vlastními buňkami plicních tkání;
- přestat kouřit - zaprvé, nikotin nastavuje fázi pro syndrom tísně, změní plicní tkáň a za druhé zhoršuje již vzniklý syndrom tísně.
Předpověď
Pokud je diagnostický syndrom diagnostikován v prvních hodinách jeho výskytu a je předepsána adekvátní šoková terapie - obnoví se plíce, účinky onemocnění se nevyvíjejí nebo jsou menší, a prognóza je obecně příznivá.
Pokud je pacient dlouhodobě připojen k respirátoru, existuje riziko poškození vláknitých plic.. V tomto případě je plicní parenchym, bez normálního stavu, u něhož je normální respirační účinek nemožné, nahrazen pojivovou tkání, která nevytváří přímé respirační funkce, ale slouží jako podpora pro plicní parenchym. Tento proces je reverzibilní: závažnost fibrózy může klesnout o několik měsíců poté, co byl pacient odpojen od respirátoru a začal si dýchat sám.
Kovtonyuk Oksana Vladimirovna, lékařský komentátor, chirurg, konzultant lékař



 anafylaktický (alergický) šok;
anafylaktický (alergický) šok;
 významná progrese respiračního selhání;
významná progrese respiračního selhání; občasný závrat;
občasný závrat; kvalitativně a rychle léčí různé typy šoku (od anafylaktického až po septický), stejně jako různé metabolické poruchy (chemické reakce v těle);
kvalitativně a rychle léčí různé typy šoku (od anafylaktického až po septický), stejně jako různé metabolické poruchy (chemické reakce v těle);