
 Umělá inseminace nebo umělá inseminace je jednou z metod asistovaných reprodukčních technologií určených k tomu, aby pomohla ženě otěhotnět, pokud má její sexuální partner okolnosti, které brání koncepci. Podstatou této technologie je zavedení cizího genetického materiálu (spermií) do sexuálního genitálního traktu bez pohlavního styku.
Umělá inseminace nebo umělá inseminace je jednou z metod asistovaných reprodukčních technologií určených k tomu, aby pomohla ženě otěhotnět, pokud má její sexuální partner okolnosti, které brání koncepci. Podstatou této technologie je zavedení cizího genetického materiálu (spermií) do sexuálního genitálního traktu bez pohlavního styku.
Během IVF dochází k oplodnění vajíčka spermií in vitro, to znamená "in vitro", a umělé inseminace zvyšuje pouze šance ženského původu po tom, co se ejakulát zavede přímo do cervikálního kanálu nebo do děložní dutiny.
Poprvé umělé oplodnění provedl italský vědec koncem 18. století, který jako experiment provedl proceduru inseminace psa. V Rusku poprvé umělé oplodnění ženy provedl A. Šhorohová a metoda byla široce přijata v padesátých a šedesátých letech..
V Ruské federaci je provádění umělé inseminace regulováno Min. Zdraví č. 107 ze dne 08/30/12, v němž je uveden postup pro používání technologií asistované reprodukce a kontraindikace jejich použití.
Umělé inseminace
 Postup umělé inseminace se provádí v peri-ovulačním období několikrát během jednoho přirozeného menstruačního cyklu, což zvyšuje jeho účinnost. AI se provádí den před očekávanou ovulací, v den ovulace a den po uvolnění vajíčka z folikulu.
Postup umělé inseminace se provádí v peri-ovulačním období několikrát během jednoho přirozeného menstruačního cyklu, což zvyšuje jeho účinnost. AI se provádí den před očekávanou ovulací, v den ovulace a den po uvolnění vajíčka z folikulu.
Často se AI provádí po předchozí stimulaci ovulace hormonem stimulujícím folikuly nebo antiestrogeny.. V procesu přípravy na umělou inseminaci se spermie podrobí zvláštnímu ošetření, po kterém se rozlišují nejaktivnější a životaschopnější spermie.
Indikace, kontraindikace pro umělou inseminaci
Umělá inseminace se provádí v následujících situacích:
- vaginismus;
- cervikální zánět;
- erektilní dysfunkce v sexuálním partnerovi;
- cévní deformace děložního čípku;
- děložní malformace;
- imunologická neplodnost (tvorba protilátek, které ničí spermie);
- hypoestrogenismus (hrubý děložní hlen, který brání proniknutí spermií do děložní dutiny);
- idiopatická neplodnost;
- azoospermie;
- zatížená dědičnost od jejího manžela;
- subfertilní spermie;
- Infekce HIV u sexuálního partnera;
- žena, která nemá žádného sexuálního partnera;
- neslučitelnost partnerů v faktoru Rhesus (riziko vzniku Rh-konfliktu během těhotenství).
Provedení postupu umělé inseminace je kontraindikováno za přítomnosti:
- somatické, duševní onemocnění ženy, u které je těhotenství kontraindikováno;
- hrubé abnormality vývoje dělohy spojené s nemožností těhotenství;
- nádory, ovariální cysty;
- jakékoli malignity;
- akutní nebo exacerbace chronické infekce;
- obstrukce vejcovodů;
- těžká adenomyóza;
- absence oviduktů, vaječníků nebo dělohy;
- Akinospermie (tuhost spermií) u sexuálního partnera (přednostně IVF).
Rozhodnutí o provedení umělé inseminace u pacienta s jednou vadou nebo částečnou tubulární obstrukcí se provádí individuálně s přihlédnutím k míře obstrukce a pravděpodobnosti oplodnění.
Příprava
Příprava na postup se týká obou partnerů a zahrnuje kromě nezbytného vyšetření i dodržování doporučení v plánovacím období těhotenství (zlepšení imunity, dodržování zdravé výživy a životního stylu, příjem vitamínů apod.). Stupně přípravy na umělou inseminaci zahrnují odborné poradenství, instrumentální a laboratorní vyšetření, zpracování spermií.
Požadované specialisty
Sexuální partneři by měli navštívit následující odborníky:
- terapeut pro léčbu chronických onemocnění;
- gynekologa určení gynekologické patologie;
- androlog pro diagnostiku poruch reprodukčního systému u mužů;
- urologu vyloučit urologická onemocnění;
- mamolog pro detekci patologie prsu;
- endokrinologa vyloučit endokrinopatii.
V případě potřeby jsou manželé jmenováni konzultovat kardiologa, onkologa a další specialisty..
Další metody
Další prohlídky zahrnují průjezdní zkoušky a průchod instrumentální diagnostiky:
- KLA, OAM (oba partneři);
- biochemie krve (pro pacienty);
- srážení krve (ženy);
- genitální infekce (oba manželé);
- krev pro syfilis, infekci HIV, hepatitidu (manželský pár);
- Rh faktor, krevní typ (pro muže a ženy);
- spermogram;
- Gynekologické ultrazvuk, mléčné žlázy (pro pacienty);
- fluorografie, EKG (manželský pár);
- pohlavní hormony (ženy);
- hysterosalpingografie (hodnocení potrubí).
Po absolvování průzkumu žena (manželka) podepisuje souhlas s umělým oplodněním..
Příprava spermatu
 Spermie, která se rozhodnou použít pro inseminaci, musí podstoupit určitou léčbu, která trvá nejdéle 3 hodiny. Během léčby ejakulátu je semenná tekutina oddělena od aktivních zárodečných buněk, což eliminuje vstup antigénních proteinů a prostaglandinů do děložní dutiny, což může vyvolat kontrakci orgánu nebo anafylaktický šok. Také v semenné tekutině obsahuje faktory, které snižují plodnost spermií. Léčba ejakulátu zahrnuje nejen jeho čištění z semenné tekutiny, ale také odstranění epiteliálních buněk, mrtvých a neaktivních spermií, bílých krvinek a bakterií..
Spermie, která se rozhodnou použít pro inseminaci, musí podstoupit určitou léčbu, která trvá nejdéle 3 hodiny. Během léčby ejakulátu je semenná tekutina oddělena od aktivních zárodečných buněk, což eliminuje vstup antigénních proteinů a prostaglandinů do děložní dutiny, což může vyvolat kontrakci orgánu nebo anafylaktický šok. Také v semenné tekutině obsahuje faktory, které snižují plodnost spermií. Léčba ejakulátu zahrnuje nejen jeho čištění z semenné tekutiny, ale také odstranění epiteliálních buněk, mrtvých a neaktivních spermií, bílých krvinek a bakterií..
Typy zpracování spermatu:
- Metoda plavání. Ejakulát je umístěn v promývacím médiu, po němž pohyblivé a aktivní buňky spermií plavou na povrch. Doba praní přibližně 2 hodiny.
- Mytí. Odkazuje na nejjednodušší způsoby. Spočívá v odstranění kapalné části biologického materiálu a zbytek se suspenduje v promývacím médiu obsahujícím antibiotika a pentoxifyllin. Potom se sraženina centrifuguje, promyje a opět centrifuguje. Postup trvá asi 60 minut..
- Odstředění. Po promytí a separaci leukocytů, bakterií a neaktivních spermií se zředěný biomateriál podrobí dvojitému centrifugaci, což vede k hustotnímu gradientu. Doba trvání asi 60 minut.
- Spermová filtrace. Promývací a odstředěný ejakulát se umístí na sklolaminát pro filtraci spermií..
Výběr metody přípravy biomateriálu je určen přítomností aktivních a zralých spermií s normální strukturou..
Odrůdy umělé inseminace
Existují 2 možnosti umělé inseminace:
- Homologie nebo inseminace spermií stálého partnera / manžela. Mohou být použity čerstvě získané biomateriály nebo spermie po kryokonzervaci. Manželské spermie jsou zmrazené před sterilizací, v předvečer cytostatiky nebo radioterapie..
- Heterologická metoda nebo inseminace dárcovskými spermiemi. Provádí se za přítomnosti indikace od manžela (azoospermie, oligostenospermie a další faktory). Míchání dárcovských spermií se spermatem manžela je kontraindikováno, což degraduje kvalitu dárcovského biomateriálu, ale zvyšuje šance na početí. Před provedením AI se provádí test na průnik samčích zárodečných buněk dárce a pravidelného partnera do cervikálního hlenu. Pokud je spermie manžela do hlenu horší, inseminace se provádí dárcovskými spermiemi..
Podle techniky výroby se rozlišují postupy:
- Intrakovinné inseminace. Za nejjednodušší postup se považují spermie intracervikálně..
- Intrauterinní inseminace. Biomateriál se zavádí do děložní dutiny..
- Inseminace v trubici. Zavedení spermií do vajíčka z ovulovaných vaječníků. Účinnost tohoto typu inseminace nepřekračuje intrauterinní pomůcku..
- Intrauterinní intraperitoneální inseminace. Biomateriál ošetřený kapalinou, která zlepšuje aktivitu spermií, se injektuje do dělohy pod tlakem, což vede k tomu, že zárodečné buňky okamžitě procházejí trubkami do břišní dutiny, kde se zvyšuje pravděpodobnost oplodnění vajíčka právě uvolněného z folikulu. Používá se pro idiopatickou neplodnost nebo neúspěšnou intrauterinní inseminaci.
Jak je umělá inseminace
Manželé jsou v určeném termínu na klinice. Ejakulát je shromážděn od partnera a zpracován, žena podstoupí ultrazvuk z vaječníků, aby potvrdil ovulaci. Postup je prováděn na ambulantním základě..
Dávejte pozorUmělá inseminace je prakticky bezbolestná a může poskytnout jen mírné nepohodlí..
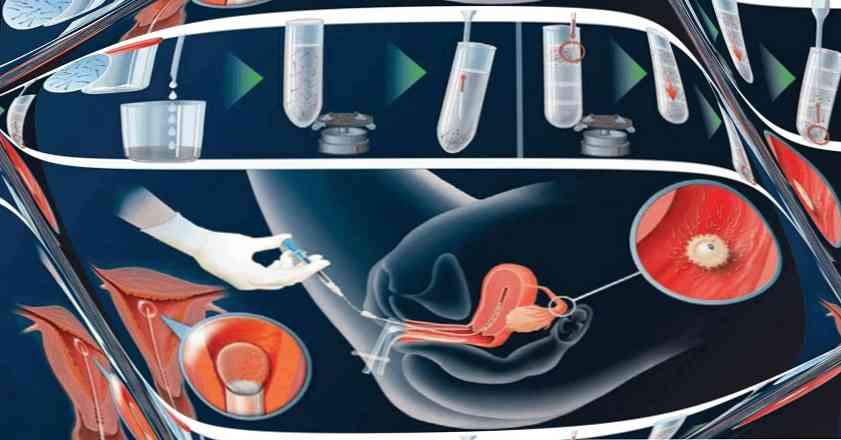 Po uložení pacienta na gynekologickou židli se biomateriál shromažďuje v injekční stříkačce, na kterou je přiložena tupá špička (intracerebická inseminace) nebo plastický katétr (intrauterinní inseminace). Zrcadla se vkládají do pochvy a injektují se spermií. Po vložení materiálu je krční uzávěr umístěn na krku, aby se zabránilo vylévání spermatu. Pacient zůstává v náchylné poloze po dobu 45 - 60 minut, po které se zotavuje domů..
Po uložení pacienta na gynekologickou židli se biomateriál shromažďuje v injekční stříkačce, na kterou je přiložena tupá špička (intracerebická inseminace) nebo plastický katétr (intrauterinní inseminace). Zrcadla se vkládají do pochvy a injektují se spermií. Po vložení materiálu je krční uzávěr umístěn na krku, aby se zabránilo vylévání spermatu. Pacient zůstává v náchylné poloze po dobu 45 - 60 minut, po které se zotavuje domů..
Postupně provádět umělé oplodnění
Přípravy na AI začínají týden před jeho zavedením. Muž by měl upustit od návštěvy vany, sauny, eliminovat podchlazení, stres a omezit fyzickou námahu.. Převzetí spermií vyžaduje po dobu 3 dnů sexuální abstinenci. Doporučuje se také, aby člověku opustil konzumaci alkoholu, kouřil nebo snížil počet kouření cigaret. 1 - 1,5 hodiny před postupem, partner předá spermie pomocí masturbace. Při malém množství ejakulátu se aplikuje metoda akumulace spermií (ejakulát je několikrát předán a poté zmrazen).
Pacient se také musí vzdát alkoholu a kouření, vyhnout se stresu, omezit fyzickou námahu, zdržet se sexuálního styku po dobu 3-5 dnů (vylučuje spontánní ovulaci).
Doporučení po AI:
- neschopnost koupání v den AI;
- sexuální abstinence po dobu 3 dnů po ukončení procedury;
- odmítnutí zvedat zátěž a cvičení (vyvolává selhání implantace v případě oplodnění);
- odmítnutí špatných návyků a léků bez předpisu;
Pacient je naplánován, aby se vrátil lékaři 12 až 14 dní po podání hCG, což potvrzuje oplodnění, implantaci a těhotenství..
Možné komplikace
Umělá inseminace se vztahuje k minimálně invazivním technikám, takže riziko různých komplikací je minimální, ale je zde místo:
- Syndrom bolesti. Možná vznik bolesti v dolní části břicha po zavedení biomateriálu v důsledku rozšíření katétru děložního kanálu s intrauterinní inseminací.
- Vasovagální reakce. Je způsobena hrubými manipulacemi lékaře při práci s krkem, což způsobuje podráždění nervových vláken, reakci na expanzi cév, pokles krevního tlaku a pokles tepové frekvence. Pacientův pokus o vertikální pozici vyvolává odliv krve z mozku a akutní vaskulární nedostatečnost (mdloby).
- Alergická reakce. Pozorováno při zavádění špatně purifikovaného spermatu do děložní dutiny. Doprovázeno jasně červenou vyrážkou, snížením tlaku, třesem, zimnicí. V těžkých případech se vyvine anafylaktický šok..
- Syndrom ovariálního hyperstimulace. Rozvíjí se na pozadí užívání léků stimulujících ovulaci. Doprovázena tvorbou bilaterálních ovariálních cystů s výraznou velikostí a bolestí.
- Infekce genitálního traktu. V průběhu procedury dochází k porušení pravidel asepse.
- Ektopické těhotenství. Může se vyskytnout při provádění AI u pacientů s částečnou tubulární obstrukcí nebo infantilismem reprodukčního systému (dlouhé, tenké a zvlněné trubice).
- Více těhotenství. Vyskytuje se při stimulaci ovulace léky (současně se vyskytuje několik folikulů).
Účinnost
Odborníci na reprodukci doporučují, aby neprovedli více než 4 pokusy o prevenci infekce, u nichž by selhání mělo hledat jinou příčinu neplodnosti a pokračovat v IVF. Je zjištěno, že těhotenství se vyvíjí u 87% žen, které podstoupily umělé oplodnění po dobu 3 po sobě jdoucích cyklů, možnost koncepce v následujících případech je 6% nebo méně.. Úspěch AI je v průměru 12% (maximálně 40%) a je určen následujícími faktory:
- předchozí ovariální stimulace;
- věk (až 30 let);
- stav oviduktů, užitečnost děložní dělohy;
- fertilita spermií.
Sozinová Anna Vladimirovna, porodník-gynekolog

